અનિદ્રા
| અનિદ્રા | |
|---|---|
| ખાસિયત | Neurology, psychiatry, neuroscience, મનોવિજ્ઞાન |
અનિદ્રા એ [૧] કોઈપણ જાતની ઊંઘની સમસ્યાઓમાંથી એક છે અને ઊંઘ આવવામાં અથવા અકારણ ઊંઘમાંથી જાગી જવાની સમસ્યા તેની મુખ્ય લાક્ષણિકતા છે. અનિદ્રા એ એક લક્ષણ છે અને તે એકલુ કોઈ નિદાન કે રોગ નથી. અનિદ્રાની વ્યાખ્યા જોઈએ તો તે "ઊંઘ આવવામાં અથવા/અને સારી રીતે ઊંઘવામાં પડતી મુશ્કેલી છે" અને અપૂરતી અથવા ખામીયુક્ત ઊંઘ તેનું કારણ હોઈ શકે છે. જાગ્યા પછી તેના કારણે કાર્યોમાં અસમતુલા જોવા મળે છે. અન્ય કારણ વગરની જૈવિક અને અ-જૈવિક અનિદ્રા ઊંઘની સમસ્યા લાવે છે, પ્રાથમિક અનિદ્રા.[૨]
યુનાઈટેડ સ્ટેટ્સના આરોગ્ય અને માનવ સેવા વિભાગના જણાવ્યા અનુસાર 2007માં આશરે 64 મિલિયન અમેરિકાનો નિયમિતપણે દર વર્ષે અનિદ્રાથી પીડાય છે.[૩] પુરુષો કરતાં મહિલાઓમાં અનિદ્રા 1.4 ગણી વધારે જોવા મળે છે.[૪]
અનિદ્રાના પ્રકાર
[ફેરફાર કરો]અનિદ્રાના ઘણા અલગ-અલગ પ્રકાર હોવા છતાં ત્રણ મુખ્ય પ્રકાર નીચે મુજબ છે: ટૂંકી ઊંઘ, કાચી ઊંઘ અને સતત ઊંઘનો અભાવ.
- ટૂંકી ઊંઘ દિવસોથી માંડીને અઠવાડિયાઓ સુધી રહે છે. ઊંઘના વાતાવરણમાં ફેરફાર, ઊંઘવાના સમયમાં ફેરફાર, અત્યંત તણાવ અથવા હતાશા જેવા પરિબળોથી આ સમસ્યા સર્જાઈ શકે છે. તેના પરિણામો - ઘેનની અવસ્થા, વિચાર-કાર્યક્ષમતામાં વિક્ષેપ- અપૂરતી ઊંઘ જેવા છે.[૫]
- કાચી ઊંઘ અનિદ્રા એ ત્રણ અઠવાડિયાથી છ મહિના સુધીના સમયગાળા માટે સારી-પૂરતી ઊંઘ માટેની અક્ષમતા દર્શાવે છે.[૬]
- સતત ઊંઘનો અભાવ એક વર્ષ સુધી જોવા મળે છે. અન્ય અસમતુલાઓ અથવા પ્રાથમિક વિક્ષેપના કારણે તે સર્જાઈ શકે છે. પરિબળો મુજબ તેની અસરો અલગ-અલગ હોઈ શકે છે. તેમાં ઘેન, સ્નાયુમાં કમજોરી, આભાસ અને/અથવા માનસિક થાકનો સમાવેશ થઈ શકે છે; પરંતુ સતત અનિદ્રા ધરાવતા લોકો સામાન્ય રીતે વધારે સાવચેતી દર્શાવે છે. આ સમસ્યા સાથે રહેતા કેટલાક લોકો ઘટનાઓ ધીમી ગતિએ બની રહી હોય તે રીતે જુએ છે અને પોતાના સ્થળેથી ખસી શકતી હોય તેવી વસ્તુઓ એકબીજામાં ભળી જતી હોય તેવું લાગે છે. તેનાથી બેવડી દ્રષ્ટિ થઈ શકે છે.[૫]
અનિદ્રાના નમૂના
[ફેરફાર કરો]અનિદ્રાની તરાહ ઘણી વાર ઉદભવશાસ્ત્ર સાથે સંકળાયેલી હોય છે.[૭] અનિદ્રા દર 3 માંથી 1 વ્યક્તિને અસર કરે છે.
- અનિદ્રાની પ્રારંભિક તકલીફોમાં - રાત્રિની શરૂઆત વખતે ઊંઘવામાં મુશ્કેલી, જે ઘણી વાર ઉદ્વેગની સમસ્યા સાથે સંકળાયેલી હોય છે.
- અડધી રાત્રે અનિદ્રા - અડધી રાત્રે એકવાર ઊંઘમાંથી જાગી ગયા પછી ફરી સૂવામાં તકલીફ પડવી અથવા સવારે ખૂબ વહેલા ઉઠી જવું તે આવી અનિદ્રાની મુખ્ય લાક્ષણિકતા છે. તેને નિશાચરની જેમ જાગતા રહેવું પણ કહેવાય છે. મધ્ય અને અંતિમ અનિદ્રાને આવરી લે છે.
- મધ્ય અનિદ્રા - અડધી રાત્રે જાગી જવું અને ઊંઘ જાળવવામાં તકલીફ પડવી. તે ઘણી વાર દુખાવાની તકલીફો અથવા તબીબી બિમારીઓ સાથે સંકળાયેલ હોય છે.
- અંતિમ (અથવા પાછલા તબક્કાની) અનિદ્રા - સવારે વહેલા ઉઠી જવું. તે ઘણી વાર તબીબી હતાશાની લાક્ષણિકતા હોય છે.
કારણો
[ફેરફાર કરો]અનિદ્રા નીચેના કારણોથી આવી શકે:
- મનોસક્રિય દવાઓ(Psychoactive drugs) અથવા કેટલીક ચોક્કસ દવાઓ, જડીબુટ્ટીઓ, કેફિન, કોકેઈન, એફેડ્રિન, એમ્ફેટેમિન, મિથાઈલફેનિડેટ, એમડીએમએ, મેથામ્ફેટેમિન અને મોડાફિનિ સહિતની શક્તિ-સ્ફૂર્તિવર્ધક દવાઓ
- ફ્લોરોક્વિનોલોન એન્ટિબાયોટિક દવાઓ, જુઓ ફ્લુરોક્વિનોલોન ઝેરી તત્વ, અત્યંત અને સતત રહેતી અનિદ્રા સાથે સંકળાયેલ [૮]
- અસ્વસ્થ પગોની સ્થિતિ અનિદ્રા લાવી શકે છે, કારણ કે આનાથી અગવડતા અનુભવાય છે અને આ સ્થિતિમાં રાહત માટે પગ અથવા શરીરના અન્ય ભાગોનું હલન-ચલન કરવાની જરૂર પડે છે. હલન-ચલન કરવાની સાથે ઊંઘવાનું કદાચ અશક્ય નહિ હોય, તો પણ અઘરુ તો છે જ.
- કોઈપણ ઈજા અથવા દુખાવો સર્જતી કોઈપણ સ્થિતિ. આ દુખાવો વ્યક્તિને ઉંઘવા માટેની આરામદાયક સ્થિતિ મેળવતા અટકાવે છે અને આ ઉપરાંત આનાથી વ્યક્તિ જો જાગતી રહે તો ઊંઘ દરમિયાન શરીરના ઈજાગ્રસ્ત અથવા દુખાવો અનુભવતા ભાગ દબાય તે રીતે પડખુ બદલતી રહે છે.
- હોર્મોનમાં બદલાવ, જેમ કે માસિક સ્રાવ પહેલાના અને મેનોપોઝ પહેલાની સ્થિતિ.
- ચિંતા, તણાવ, ઉદ્વેગ, સંવેદનાત્મક અથવા માનસિક તણાવ, કામની સમસ્યાઓ, નાણાકીય દબાણ, જાતિય જીવનમાં અસંતોષ જેવી જીવનની સમસ્યાઓ
- માનસિક વિકાર, જેવા કે દ્વિધ્રુવી ગેરવ્યવસ્થા, તબીબી હતાશા, સામાન્ય બનેલી ઉદ્વેગની સમસ્યા, આઘાત બાદની તણાવની ગેરવ્યવસ્થા, સ્કિઝોફ્રેનિયા, અથવા એકાધિકારની ભાવનનાનું વળગણ.
- દૈનિક ક્રિયાઓમાં વિક્ષેપ, જેવા કે શિફ્ટમાં કામ અને થાક-કંટાળો, વગેરેના કારણે દિવસના કોઈ એક સમયે ઊંઘ આવી શકતી નથી અને અન્ય સમયમાં વધારે પડતી ઊંઘનો અનુભવ થાય છે. વિવિધ ટાઈમ ઝોનમાં ફરતા લોકોમાં જેટ લોગ તરીકે ઓળખાતી આ સમસ્યા જોવા મળે છે કારણ કે સૂર્યોદય અને સૂર્યાસ્તનો સમય શરીર જે સ્થિતિમાં ટેવાઈ ગયુ હોય છે તેના કરતા અલગ હોય છે. શિફ્ટમાં કામ કરતા લોકોમાં અનુભવાતી અનિદ્રા પણ દૈનિક ચક્રમાં ઊંઘની ગેરવ્યવસ્થા છે.
- મહિલાઓના માનસિક સ્વાસ્થ્ય (અનિદ્રા સહિત)માં એસ્ટ્રોજેન મહત્વની ભૂમિકા ભજવતુ હોવાનું મનાય છે. એસ્ટ્રોજનના કારણે મૂડ પર કેવી અસર પડે છે તેની સમજ આપતું મોડેલ ડોઉમા એટ અલ દ્વારા સૂચવવામાં આવ્યું હતું. 2005 આધારિત અંતઃસ્રાવો, જૈવ-લાક્ષણિકતાઓ અને સિન્થેટિક એસ્ટ્રોજનની સાથે મૂડ અને સ્વસ્થ વ્યક્તિ સંદર્ભે અનેક સાહિત્યોની સમીક્ષાના આધારે તે તૈયાર કરવામાં આવ્યું હતું. તેઓ એવા તારણ પર આવ્યા હતા કે અચાનક એસ્ટ્રોજનની નાબૂદી, એસ્ટ્રોજનના પ્રમાણમાં વધ-ઘટ અને એસ્ટ્રોજનના નીચુ પ્રમાણ જળવાઈ રહેવાનો સમયગાળો મૂડમાં ઘટાડા સાથે સંકળાયેલો છે. બાળકના જન્મબાદની નિરાશામાંથી તબીબી રીતે સાજા થવુ, એસ્ટ્રોજનનું સ્તર સ્થિર થયા પછી અને/અથવા પુનઃસ્થાપિત થયા બાદ મેનોપોઝ પહેલાની અને પછીની સ્થિતિને અસરકારક બતાવવામાં આવી હતી.[૯][૧૦]
- કેટલીક ચેતાકીય અસામન્યતા, મગજ ઈજાઓ, અથવા આઘાતકીય મગજની ઈજાનો ઇતિહાસ
- તબીબી સ્થિતિઓ, જેવી કે અત્યંત ઊંચો થાઈરોડ અને સંધિવા[૧૧]
- દવાઓનો દુરુપયોગ અથવા ઊંઘમાં મદદ કરતા પ્રિસ્ક્રિપ્શનથી પ્રત્યાઘાતી અનિદ્રા થઈ શકે
- નબળુ ઊંઘ સ્વાસ્થ્ય, દા.ત., ઘોંઘાટ
- અર્ધ-નિદ્રામાં દુઃસ્વપ્નો, ઊંઘમાંથી જાગી જવું, હિંસક વર્તન અને આરઈએમ વર્તનની ગેરવ્યવસ્થા, કે જેમાં વ્યક્તિ સપનામાં બનતી ઘટનાઓની પ્રતિક્રિયામાં પોતાના શરીરનું હલન ચલન કરે છે, નો ખલેલયુક્ત ઊંઘની અનેક ઘટનાઓનો અને સમાવેશ થાય છે
- ભાગ્યે જ જોવા મળતી જનીની સ્થિતિ પ્રિઓન-આધારિત, કાયમી તકલીફ સર્જી શકે છે, કે જે અનિદ્રાના કાયમી સ્વરૂપમાં રૂપાંતરિત થઈ શકે છે અને તેને ફેટલ ફેમિલિઅલ ઈનસોમ્નિયા કહેવાય છે
- પેરેસાઈટ્સ(માંકડ)ના કારણે ઊંઘતી વખતે અન્નનળીથી નીચેના ભાગમાં તકલીફ ઉભી થઈ શકે છે.[સંદર્ભ આપો]
પોલીસોમ્નોગ્રાફીનો ઉપયોગ કરતા ઊંઘ અંગેના અભ્યાસોએ સૂચવ્યું છે કે ઊંઘમાંથી વારંવાર જાગી જતા લોકોમાં રાત્રિના સમયે કોર્ટિસોલ અને એડ્રેનોકોર્ટિકોટ્રોપિક હોર્મોનનું પ્રમાણ વધી જાય છે. તેમનામાં ચયાપચયનો દર પણ વધી જાય છે, જો કે અભ્યાસ દરમિયાન ઈરાદાપૂર્વક ઊંઘમાંથી ઉઠાવામાં આવ્યા હોય પરંતુ અનિદ્રાનો ભોગ ના હોય તેવા લોકોમાં આ લક્ષણો જોવા મળ્યા નહોતા. પોઈસ્ટોર્ન એમિશન ટોમોગ્રાફી(પીઈટી-PET) સ્કેનના ઉપયોગથી મગજ ચયાપચયના અભ્યાસે સૂચવ્યુ છે કે દિવસ અને રાત્રિ સુધી અનિદ્રા ધરાવતા લોકોમાં ચયાપચય દર ઊંચો હોય છે. જો કે આ ફેરફારો લાંબા ગાળાની અનિદ્રા માટેના કારણ છે કે પરિણામ છે તે અંગેનો પ્રશ્ન હજુ અનુત્તરિત રહ્યો છે.[૧૧]
કોઈ પ્રિય વ્યક્તિને ગુમાવ્યા પછી અનિદ્રા સામાન્ય હોઈ શકે છે, એટલે સુધી કે જો આવા લોકો શોકની પ્રક્રિયામાંથી પસાર ના થયા હોય તો ઘટનાના વર્ષો કે દસકાઓ બાદ પણ આમ બની શકે છે. એકંદરે, લક્ષણો અને માત્રાનું પ્રમાણ વ્યક્તિએ વ્યક્તિએ અલગ હોય છે, જેનો આધાર તેઓના માનસિક સ્વાસ્થ્ય, શારીરિક સ્થિતિ અને અભિગમ કે વ્યક્તિત્વ પર રહેલો છે.
એક સામાન્ય ગેરસમજ એવી છે કે વ્યક્તિની ઉંમર વધવાની સાથે ઊંઘનું પ્રમાણ ઘટતું જાય છે. ઊંઘની જરૂરિયાતના બદલે લાંબા સમય સુધી ઊંઘવાની ક્ષમતા લોકોના ઘરડા થવાની સાથે ઓસરતી જાય છે. કેટલાક વૃદ્ધ અનિદ્રાવાળા વ્યક્તિઓ પથારીમાં પડખા બદલતા રહે છે અને ક્યારેક રાત્રિના સમયે પથારીમાંથી પડી જાય છે, એટલે કે આવી ઘટનાઓ તેમણે મેળવેલ ઊંઘના પ્રમાણનું મહત્વ ઘટાડી નાખે છે.[૧૨]
રોગચાળા
[ફેરફાર કરો]નેશનલ સ્લીપ ફાઉન્ડેશન(National Sleep Foundation)નું 2002નો અમેરિકામાં ઊંઘ સર્વે દર્શાવતો હતો કે અમેરિકાના પુખ્ત વ્યક્તિઓમાંથી 58% લોકોએ અઠવાડિયામાં કેટલીક રાતો માટે અથવા વધુ સમય માટે અનિદ્રાના લક્ષણો અનુભવ્યા હતા.[૧૩] 2003માં 55થી 84 વર્ષની વચ્ચેના પુખ્ત વયના લોકો પર કરાયેલા સર્વેક્ષણમાં લગભગ અડધા જેટલા પુખ્ત વ્યક્તિઓમાં (48%) ઊંઘની સમસ્યામાં અનિદ્રા સૌથી વધારે સામાન્ય હતી, પરંતુ તેમની સરખામણીએ તેમના કરતાં ઓછી ઉંમરના લોકોમાં અનિદ્રાની ઘટનાઓનું પ્રમાણ વધારે જોવા મળતુ હતુ (45% અને 62% અનુક્રમે ), અને તેમના લક્ષણો મહદઅંશે તબીબી સંજોગો સાથે સંકળાયેલા હતા.[૧૩]
નિદાન
[ફેરફાર કરો]ઊંધની દવાના વિશેષજ્ઞો વિવિધ પ્રકારની ઊંઘની ગેરવ્યવસ્થાના નિદાન માટે સક્ષમ અને પ્રમાણિત છે. સામાન્ય રીતે વિલંબિત ઊંઘના તબક્કાનું લક્ષણ અને અન્ય વિવિધ ગેરવ્યવસ્થાઓ ધરાવતા દર્દીઓને અનિદ્રા હોવાનું ખોટુ નિદાન થાય છે.
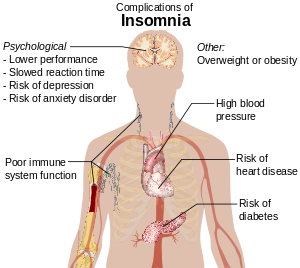
જો દર્દીને ઊંઘવામાં તકલીફ પડતી હોય પરંતુ, એક વાર ઊંઘી ગયા પછી તેની ઊંઘની તરાહ સામાન્ય હોય તો દૈનિક કાર્યમાં અવરોધ સર્જાવાની શક્યતા રહેલી છે.
ઊંઘનો સમયગાળો અને મૃત્યુદર
[ફેરફાર કરો]અમેરિકન કેન્સર સોસાયટી(American Cancer Society) દ્વારા અમેરિકામાં રહેતા 1.1 મિલિયન લોકો પર કરવામાં આવેલા સર્વેક્ષણમાં જાણવા મળ્યુ હતું કે રોજની સરેરાશ 7 કલાકની ઊંઘ મેળવતા હોય તેવા લોકોમાં મૃત્યુ દર સૌથી નીચો હતો, જ્યારે કે 6 કલાકથી ઓછુ અથવા 8 કલાકથી વધારે સમય માટે ઊંઘતા હોય તેવા લોકોમાં મૃત્યુદર ઊંચો હતો. રોજ રાત્રે 8.5 કલાક અથવા વધુ ઊંઘ લેવાથી મૃત્યુદર 15% સુધીનો વધારે હતો. અતિ અનિદ્રા - મહિલાઓમાં 3.5 કલાકથી ઓછી અને પુરુષોમાં 4.5 કલાકથી ઓછી ઊંઘ- પણ મૃત્યુ દર 15% સુધી વધારતી હતી. જોકે આમ છતાં કોમોરબિડ ગેરવ્યવસ્થાને નિયંત્રિત કર્યા પછી અતિ અનિદ્રાના કારણે થતા મૃત્યુદરમાં ઘટાડો આવ્યો હતો. અનિદ્રા અને ઊંઘના સમયગાળાને નિયંત્રિત કર્યા પછી, ઊંઘવાની ગોળીઓનો ઉપયોગ વધેલા મૃત્યુ દર સાથે સંકળાયેલો જોવા મળ્યો હતો.
દરરોજ રાત્રે સાડા છ કલાકથી વધારે અને સાડા સાત કલાકથી ઓછી ઊંઘ લેતા હોય તેવા વ્યક્તિઓમાં મૃત્યુ દરનું પ્રમાણ સૌથી ઓછુ જોવા મળ્યુ હતુ. એટલે સુધી કે દર રાત્રે માત્ર 4.5 કલાકની ઊંઘ પણ મૃત્યુદર સાથે થોડા પ્રમાણમાં સંકળાયેલી છે. આમ મોટાભાગના લોકો માટે સૌમ્યથી મધ્યમ અનિદ્રાના કારણે મોટાભાગના લોકોમાં આયુષ્ય વધી શકે છે અને અતિ-અનિદ્રાના કારણે મૃત્યુદર પર ખૂબ જ ઓછી અસર પડે છે.
દર્દીઓ ઊંઘની ગોળીઓના ઉપયોગથી દૂર રહે ત્યાં સુધી અનિદ્રા સંબંધિત મૃત્યુદરમાં નહિવત અથવા ઓછો વધારો જોવા મળે છે, પરંતુ આયુષ્ય પર અસર ચોક્કસપણે પડે છે. અનિદ્રાના દર્દીઓઓને આ બાબત રાહત આપે એવી છે કે અનિદ્રાના કારણે કેટલીક અપ્રિય ઘટનાઓ બનતી હોવા છતાં આના કારણે જ આયુષ્ય વધતુ હોવાનું જોવા મળ્યું છે.
અહીં એક વાત અસ્પષ્ટ છે કે 7.5 કલાકથી વધારેની ઊંઘ શા માટે વધારે મૃત્યુ દર સાથે સંકળાયેલી છે.[૧૪]
અનિદ્રાની વિરુદ્ધ નબળી ઊંઘની ગુણવત્તા
[ફેરફાર કરો]ઊંઘ દરમિયાન શ્વાસનપ્રક્રિયામાં ગેરવ્યવસ્થા અથવા તબીબી હતાશાના કારણે ઊંઘની ગુણવત્તા નબળી થઈ શકે છે. વ્યક્તિને રાહત આપનારી ચોથા તબક્કાની ઊંઘ અથવા ડેલ્ટા ઊંઘ ના મળી હોય ત્યારે ઊંઘની ગુણવત્તા નબળી બની શકે છે. આમ છતાં કેટલાક લોકો એવા પણ છે કે મગજને નુકસાન થયું હોય તેવા લોકો ચોથા તબક્કાની ઊંઘ મેળવી શકતા નથી, કે જે સંપૂર્ણપણે સ્વસ્થ જીવન તરફ દોરી જાય છે.
ઊંઘમાં શ્વસનમાં ગેરવ્યવસ્થાની સ્થિતિનું નિર્માણ થવા માટે ઊંઘ દરમિયાન વ્યક્તિની શ્વાસોચ્છવાસની પ્રક્રિયામાં દખલ જવાબદાર હોય છે અને આ રીતે તેની સામાન્ય ઊંઘમાં ખલેલ પહોંચે છે. આવા સંજોગોની વિઘાતક અસરના ભાગરૂપે ઊંઘનાર વ્યક્તિના શ્વસનતંત્રના કેટલાક ભાગ પોતાની સક્રિયતા ગુમાવી દે છે અથવા અંશતઃ પતન પામે છે. શ્વસનપ્રક્રિયામાં ગેરવ્યવસ્થાના કારણે ખલેલયુક્ત ઊંઘ ધરાવતા લોકો ઘણી વાર જાગવાનું ભૂલી જાય છે અથવા શ્વાસોચ્છવાસમાં મુશ્કેલી અનુભવે છે, પરંતુ તેઓ દિવસ દરમિયાન વધારે પડતી ઊંઘની ફરિયાદ કરતા હોય છે. કેન્દ્રીય ઊંઘ શ્વસન ગેરવ્યવસ્થાના કારણે કેન્દ્રીય ચેતાતંત્રની સામાન્ય શ્વસન સંવેદનામાં વિક્ષેપ પડે છે અને શ્વાસોચ્છવાસને ફરીથી સામાન્ય બનાવવા માટે વ્યક્તિએ ફરજિયાતપણે ઊંઘમાંથી ઊઠવુ પડે છે. ઊંઘમાં અવ્યવસ્થાનું આ સ્વરૂપ ઘણીવાર મસ્તિષ્ક નાડી સ્થિતિ, હ્રદયની નિષ્ફળતા અને અકાળે વૃદ્ધત્વ સાથે સંકળાયેલુ હોય છે.
મોટી હતાશા હાઈપોથેલેમિક-પિટ્યુઈટરી-એડ્રેનલ એક્સિસની કામગીરીમાં બદલાવ તરફ દોરી જાય છે, જેના કારણે વધારે માત્રામાં કોર્ટિસોલ છૂટે છે અને ઊંઘની ગુણવત્તા કથળે છે.
નોક્ટરનલ પોલીયુરિયા, રાતના સમયે વધારે પડતી શૌચાલય જવાની સ્થિતિ, ઊંઘમાં ખૂબ જ ખલેલ ઉભી થઈ શકે છે.[૧૫]
અનિદ્રા માટે સારવાર
[ફેરફાર કરો]ઘણા કિસ્સાઓમાં અન્ય રોગો, દવાઓની આડઅસર અથવા મનોવિજ્ઞાની સમસ્યાઓના કારણે અનિદ્રા ઉદભવે છે. અનિદ્રા માટેની સારવાર નક્કી કરતા પહેલા પરિબળ ઓળખવુ અથવા તબીબી અડચણ દૂર કરવુ જરૂરી છે.[૧૬] ઊંઘ સ્વાસ્થ્યની કાળજી રાખવી એ સૌથી પ્રાથમિક સારવાર છે અને કોઈપણ પ્રકારની દવા શરૂ કરતા પહેલા ઊંઘની કાળજી રાખવાનો પ્રયત્ન કરવો જોઈએ.[૧૭]
બિન-ઔષધીય વ્યૂહ-માર્ગ
[ફેરફાર કરો]અનિદ્રાના ઉપચાર માટે કૃત્રિમ ઊંઘની સરખામણીએ બિન-ઔષધીય પદ્ધતિઓ વધારે બહેતર છે કારણકે સહનશીલતા વિકસીને વશીકરણ અસર બની શકે છે અને તે જ રીતે વિરતતા પર અવલંબન વિકસીને પુનઃ શરૂઆતની અસરો બની શકે છે. R`આથી કૃત્રિમ ઊંઘ ઉપચાર માત્ર ટૂંકા ગાળાના ઉપયોગ માટે જ સલાહપ્રદ છે. આમ છતાં, અનિદ્રામાં બિન-ઔષધીય માર્ગો લાંબા સમય સુધી રાહત આપે છે અને પ્રથમ ઉપચાર માટે અને અનિદ્રાની સંભાળમાં લાંબા ગાળાના વ્યૂહ તરીકે તેની ભલામણ કરવામાં આવે છે. આ વ્યૂહોમાં ઊંઘ આરોગ્ય, ઉત્તેજના નિયંત્રણ, વર્તનમાં હસ્તક્ષેપ, ઊંઘ-મર્યાદિત સારવાર, દર્દી શિક્ષણ અને હળવા થવાની થેરેપીનો સમાવેશ થાય છે.[૧૮]
પ્રત્યક્ષ જ્ઞાન વર્તન થેરેપી
[ફેરફાર કરો]તાજેતરના એક અભ્યાસમાં જાણવા મળ્યુ હતું કે અનિદ્રા અંકુશમાં લાવવામાં કૃત્રિમ ઊંઘ ઉપચાર કરતાં પ્રત્યક્ષ જ્ઞાન વર્તન થેરેપી વધારે અસરકારક છે.[સંદર્ભ આપો] આ થેરેપીમાં દર્દીઓને ઊંઘ આદતો સુધારવાનું અને ઊંઘ વિશેની પ્રતિ-ઉત્પાદક ધારણાઓમાંથી મુક્તિની રાહત માટે શિક્ષણ આપવામાં આવે છે. અનિદ્રાની સારવારમાં કૃત્રિમ ઊંઘ ઉપચારો ટૂંકાગાળા માટે એટલા જ અસરકારક છે, પરંતુ સહનશીલતાના કારણે લાંબા ગાળે તેની અસરો નાબૂદ થઈ જાય છે. પ્રત્યક્ષ જ્ઞાન વર્તન થેરેપીની અસરો ટકી રહી છે અને આ સારવાર બંધ કર્યા પછી પણ લાંબા ગાળા માટે તની અસરો જોવા મળી હતી.[૧૯][૨૦] પ્રત્યક્ષ જ્ઞાન વર્તન થેરેપીની સાથે વશીકરણ ઉપચારો ઉમેરવાથી અનિદ્રામાં કોઈ લાભ થતો નથી. ઔષધીય વશીકરણ દવાઓની સરખામણીએ પ્રત્યક્ષ જ્ઞાન વર્તન થેરેપીના ફાયદા વધારે બહેતર જણાયા છે. એટલે સુધી કે ટૂંકાગાળામાં ઝોલ્પિડેમ (એમ્બિએન) જેવી કૃત્રિમ ઊંઘની દવાઓની સાથે સરખામણી કરવામાં આવે તો પણ પ્રત્યક્ષ જ્ઞાન વર્તન થેરેપી વધારે ચડિયાતી છે. આમ, અનિદ્રા માટે પ્રત્યક્ષ જ્ઞાન વર્તન થેરેપીની પ્રથમ હરોળની સારવાર તરીકે ભલામણ કરવામાં આવે છે.[૨૧]
દવાઓ
[ફેરફાર કરો]અનિદ્રાના ઘણા દર્દીઓ આરામ મેળવવા માટે ઊંઘવાની ગોળીઓ અને અન્ય શામકો પર નિર્ભર હોય છે. તમામ શામક દવાઓ માનસિક અવલંબન માટે જવાબદાર બની શકે છે, કે જેનાથી દર્દીઓ એવું માનવા લાગે છે કે દવા લીધા વગર તેઓ ઊંઘી શકશે નહિ [સંદર્ભ આપો]. બેન્ઝોડિએઝેપિન અને વધારે નવી નોન-બેન્ઝોડિએઝેપિન જેવી કેટલાક ચોક્કસ પ્રકારની શામ દવાઓ પણ શારીરિક અવલંબન લાવી શકે છે અને જો કાળજીપૂર્વક દવા છોડવામાં ના આવે તો તેની અસર દવા છોડવાના લક્ષણોમાં દેખાય છે. બેન્ઝોડિએઝેપિન અને નોન-બેન્ઝોડિએઝેપિન જેવી કૃત્રિમ ઊંઘની દવાઓની આડઅસરો પણ અનેક હોય છે, જેમ કે દિવસે આળસ-કંટાળાનો અનુભવ, વાહન અકસ્માત, શીખવામાં અસામનતા અને પડવુ કે હાડકા તૂટવા વગેરે. વૃદ્ધ લોકો આ આડઅસરો પ્રત્યે વધારે સંવેદનશીલ હોય છે.[૨૨]
વિકલ્પોની સરખામણીમાં એક પદ્ધતિસરની સમીક્ષાએ તારવ્યુ હતું કે બેન્ઝોડિએઝેપિનો અને નોન-બેન્ઝોડિએઝેપિનોની ક્ષમતા એકસમાન છે અને તે હતાશા વિરોધીઓ કરતા વધારે વિશેષ નથી.[૨૩] દવાની વિપરિત પ્રતિક્રિયાઓ માટે બેન્ઝોડિએઝેપિન્સની વધારે નોંધપાત્ર પ્રવૃત્તિઓ જોવા મળી નહોતી .[૨૩] અનિદ્રા માટે કૃત્રિમ ઊંઘની દવાઓ લેતા સતત સમસ્યા ધરાવતા વપરાશકારોની દવા ના લેતા હોય તેવા અનિદ્રાના દર્દીઓની સરખામણી કરીએ તો તેઓ બહેતર ઊંઘ મેળવી શકતા નહોતા. હકીકતમાં, કૃત્રિમ ઊંઘની દવાઓ નહિ લેતા વપરાશકારોની સરખામણીએ કૃત્રિમ ઊંઘની દવાઓનો અવિરત ઉપયોગ કરતા વપરાશકારોમાં વધારે નિયમિતપણે રાત્રે ઊંઘમાંથી ઉઠી જતા હતા.[૨૪] બેન્ઝોડિએઝેપિન અને નોન-બેન્ઝોડિએઝેપિન જેવી કૃત્રિમ ઊંઘની દવાઓની વધુ સમીક્ષાનું તારણ એવું આવ્યુ હતું કે આ દવાઓથી વ્યક્તિને અને જાહેર સ્વાસ્થ્યને કારણ વગર જોખમમાં મૂકે છે અને લાંબા ગાળાની અસરકારકતા માટેના પુરાવા ધરાવતી નથી. આ જોખમોમાં અવલંબન, અકસ્માતો અને અને અન્ય વિપરિત અસરોનો સમાવેશ થાય છે. લાંબા ગાળાના વપરાશકારો તબક્કાવાર રીતે કૃત્રિમ ઊંઘની દવાઓ ઓછી કરતા જાય તો તેનાથી ઊંઘને નુકસાન પહોંચાડ્યા વગર તેમનું સ્વાસ્થ્ય સુધરે છે. કૃત્રિમ ઊંઘની દવાઓ થોડા સમય માટે અને અત્યંત ઓછી માત્રામાં આપવામાં આવે તે સલાહભર્યું છે અને શક્ય હોય ત્યાં સુધી વૃદ્ધ વ્યક્તિઓને આવી દવાઓ ના અપાય તે જરૂરી છે.[૨૫]
બેન્ઝોડિએઝેપિન્સ
[ફેરફાર કરો]અનિદ્રાના દર્દીઓમાં સૌથી વધારે સામાન્ય રીતે ઉપયોગમાં લેવાતી દવાઓ બેન્ઝોડિએઝેપિન્સ પ્રકારની છે. બેન્ઝોડિએઝેપિન્સ પસંદગી વગર GABAA રીસેપ્ટર સાથે બંધાયેલું છે.[૨૩] આમાં ટેમેઝેપામ, ફ્લુઈટ્રાઝેપેમ, ટ્રાયાઝોલમ, ફ્લુરેઝાપેમ, મિડાઝોલમ, નિટ્રાઝેપેમ અને ક્વેઝેપામ જેવી દવાઓનો સમાવેશ થાય છે. આ દવાઓ સહનશીલતા, શારીરિક અવલંબન અને ખાસ કરીને લાંબા સમયગાળા સુધી સતત આ દવા લીધા પછી તેને બંધ કરવામાં આવે તો બેન્ઝોડિએઝેપિન છોડવાના વિપરિત લક્ષણો સુધી લઈ જઈ શકે છે. બેન્ઝોડિએઝેપિનથી બેભાન અવસ્થા જેવી સ્થિતિનું અનુમાન લગાવી શકાય છે, પરંતુ હકીકતમાં આનાથી ઊંઘ કથળે છે કારણ કે તે ગાઢ ઊંઘમાં ફાળવવામાં આવતો REM સ્લીપ જેવો સમય ઘટાડે છે અને હળવી ઊંઘને પ્રોત્સાહિત કરે છે.[૨૬] ટૂંકી ઊંઘમાં મદદ કરતી દવાઓના કારણે આગળ જતાં દિવસના સમય દરમિયાન વ્યગ્રતાના ઉદભવ જેવી સમસ્યાઓ થઈ શકે છે.[૨૭]
નોન-બેન્ઝોડિઝેપિન્સ
[ફેરફાર કરો]ઝોલ્પિડેમ, ઝાલેપ્લોન, ઝોપિક્લોન અને એસઝોપિક્લોન જેવી નોનબેન્ઝોડિએઝેપિન શામક-કૃત્રિમ ઊંઘની દવાઓ કૃત્રિમ ઊંઘની દવાઓના નવા પ્રકાર છે. બેન્ઝોડિએઝેપિન વર્ગની દવાઓની જેમ તેઓ GABAA રીસેપ્ટર કોમ્પલેક્સ પર બેન્ઝોડિએઝેપિન સાઈટ પર કામ કરે છે. તમામ નહિ પરંતુ કેટલીક નોન-બેન્ઝોડિઝેપિન્સ GABAA રીસેપ્ટર્સ પર α1 ના પેટાવિભાજન માટે સંભવિત હોય છે અને આથી જૂની બેન્ઝોડિએઝેપિન્સની સરખામણીએ આ દવાઓની આડઅસર વધારે સ્પષ્ટ હોઈ શકે છે. ઝોપિક્લોન અને એસઝોપિક્લોન જેવી બેન્ઝોડિએઝેપિન દવાઓ પસંદગી વગર α1, α2, α3 અને α5 GABAA બેન્ઝોડિએઝેપિન રીસેપ્ટર માટે બંધાયેલી છે.[૨૮] α1 પેટાએકમ માટે ઝોલ્પિડેમ વધારે પસંદગીયુક્ત છે અને ઝાલેપ્લોન ઊંચી પસંદગીયુક્ત છે, આમ ઊંઘના વ્યવસ્થા તથા આડઅસરોના ઘટાડા સંદર્ભે તેઓ બેન્ઝોડિએઝેપિન્સ કરતા વધારે લાભદાયી છે.[૨૯][૩૦] આમ છતાં, બેન્ઝોડિએઝેપિન્સ દવાઓ કરતાં નોન-બેન્ઝોડિએઝેપિન દવાઓ વધારે બહેતર હોવા અંગે ઘણા વિવાદ છે. આ દવાઓના કારણે માનસિક અવલંબન અને શારિરિક અવલંબન બંને આવતા હોવાનું જોવા મળ્યું છે, જો કે તેનું પ્રમાણ પરંપરાગત બેન્ઝોડિએઝેપિન્સ કરતાં ઓછું હોય છે અને તેનાથી સવારની આળસની સાથે યાદશક્તિ તથા પ્રત્યક્ષ જ્ઞાનમાં તકલીફો યથાવત રહે છે.
દબાણવિરોધીઓ
[ફેરફાર કરો]એમિટ્રિપ્ટિલાઈન, ડોક્સેપિન, મિર્ટઝેપિન, અને ટ્રેઝોડોન જેવી કેટલીક દબાણ-ઉદાસી વિરોધીઓ ઘણી વાર ગાઢ કંટાળા અસરો ધરાવતી હોય છે અને અનિદ્રાની સારવારમાં ડોક્ટરો તેને ઓફ લેબલ રીતે આપે છે. [૩૧] આ દવાઓનું સૌથી મોટું ઉધાર પાસુ તેમના એન્ટિહિસ્ટામિનેર્જિક, એન્ટિકોલિનેર્જિક અને એન્ટિએડ્રેનેર્જિક ઘટકો છે, કે જે ઘણી આડઅસરો લાવી શકે છે. કેટલાક ઊંઘની પદ્ધતિ પણ બદલે છે. અનિદ્રાના ઉપચારમાં ઘણી બેન્ઝોડિએઝેપિનની જેમ જ દબાણવિરોધીઓ પણ શારીરિક અવલંબન તરફ દોરી શકે છે; તેને છોડવામાં આવતા પુનઃ અનિદ્રા અને ત્યાર બાદ લાંબા ગાળાની જટિલ સમસ્યાઓનો ઉદભવ થઈ શકે છે.
હતાશા અને અનિદ્રાના દર્દીઓમાં ઊંઘ મોડી આવવાની સમસ્યા હળવી કરવા માટે, ઊંઘની ક્ષમતા સુધારવા માટે અને ઊંઘનો કુલ સમય વધારવા માટે મિર્ટાઝેપાઈન જાણીતી છે [૩૨] [૩૩]
મેલાટોનિન અને મેલાટોનિન એગોનિસ્ટ
[ફેરફાર કરો]હોર્મોન અને સપ્લિમેન્ટ મેલાટોનિન વિવિધ પ્રકારની અનિદ્રામાં અસરકારક છે. ઊંઘ વધારવા અને ઊંઘવાનું-જાગવાનું ચક્ર નિયમિત કરવામાં ઊંઘવાની ગોળી ઝોપિક્લોન જેટલી જ અસરકારકતા મેલાટોનિનની જોવા મળી છે.[૩૪]મેલાટોનિનનો એક મહત્વનો ફાયદો એ છે કે તે ઊંઘની તરાહમાં બદલાવ લાવ્યા વગર અનિદ્રાની સારવાર કરી શકે છે, જ્યારે કે ઊંઘવાની અન્ય ગોળીઓથી આમાં બદલાવ આવી શકે છે. અન્ય એક લાભ એ છે કે આનાથી પ્રદર્શન આધારિત કૌશલ્યોમાં કોઈ અસામાનતા આવતી નથી.[૩૫][૩૬]
રેમેલ્ટેઓન (રોઝેરેમ) અને ટેસિમેલ્ટીઓન સહિતના મેલાટોનિન એગોનિસ્ટમાં દુરૂપયોગ તથા અવલંબનનો અભાવ જણાય છે. આ પ્રકારની દવાઓ પ્રમાણમાં હળવી આડઅસરો અને સવારમાં આળસ-કંટાળાની ઓછી સંભાવના ધરાવે છે. જેટ લેગના કારણે ઉદભવતી અનિદ્રાની સારવારમાં આ દવાઓએ હકારાત્મક અસરો મેળવી છે, [૩૭] જ્યારે કે અનિદ્રાના અન્ય સ્વરૂપોમાં તેના પરિણામો ઓછા હકારાત્મક છે.[૩૮]
5-HTP અને L-ટ્રીપ્ટોથેન જેવા કુદરતી તત્વો સેરોટોનિન-મેલાટોનિન માર્ગને મજબૂત બનાવતા હોવાનું અને અનિદ્રા સહિતની ઊંઘની વિવિધ ગેરવ્યવસ્થાઓ ધરાવતા લોકોને મદદ કરતા હોવાનું કહેવાય છે.[૩૯]
એન્ટિહિસ્ટેમાઈન્સ
[ફેરફાર કરો]ઊંઘમાં મદદ માટે ટીલેનોલ પીએમ જેવી તબીબી સલાહ વગર મળતી દવાઓમાં એન્ટિહિસ્ટેમાઈન ડિફેનહીડ્રેમિનનો એફડીએ દ્વારા સૂચવવામાં આવેલ 50 મિલિગ્રામ સાથે બહોળો ઉપયોગ થાય છે. યુનાઈટેડ કિંગ્ડમ, ઓસ્ટ્રેલિયા, ન્યૂઝીલેન્ડ, દક્ષિણ આફ્રિકા અને અન્ય દેશોમાં 25 મિલિગ્રામથી 50 મિલિગ્રામ ડોઝની ભલામણ મંજૂર કરેલ છે. આ દવા વધારે વખત લેવામાં આવે તો સમય જતાં તેના તત્વોની અસરકારકતા ઘટી શકે છે અને મોટાભાગની નવી પ્રિસ્ક્રિપ્શન દવાઓની સરખામણીએ આગલા દિવસે ઉદાસીના ચિહ્નો વધારે જોવા મળી શકે છે. આ વર્ગની દવાઓમાં અવલંબનની સમસ્યા જોવા મળતી નથી.
અનિદ્રાની સારવારમાં સિપ્રોહેપ્ટેડાઈન એ બેન્ઝોડિઆઝેપિન કૃત્રિમ ઊંઘની દવાનો ઉપયોગી વિકલ્પ છે. અનિદ્રાની સારવારમાં બેન્ઝોડિઆઝેપિનની સરખામણીએ સીપ્રોહેપ્ટેડિન વધારે ચડિયાતુ હોઈ શકે છે કારણ કે સીપ્રોહેપ્ટેડિન ઊંઘની ગુણવત્તા અને માત્રાને વધારે છે, જ્યારે કે બેન્ઝોડિઆઝેપિન્સથી ઊંઘની ગુણવત્તામાં ઘટાડો જોવા મળી શકે છે.[૪૦]
બિનપરંપરાગત એન્ટિસાયકોટિક્સ
[ફેરફાર કરો]ક્વેટિએપિન, ઓલાન્ઝેપિન અને રિસ્પેરિડન જેવી કેટલીક બિનપરંપરાગત એન્ટિસાયકોટિક્સ દવાઓનો ઓછો ડોઝ પણ તેઓની આળસ-ઉદાસીની અસર માટે ડોક્ટર દ્વારા આપવામાં આવે છે, પરંતુ ચેતાતંત્ર અને પ્રત્યક્ષ જ્ઞાનની આડઅસરોના કારણે આ દવા અનિદ્રાની સારવારમાં નબળી પસંદગી છે. સમય જતાં ક્વેટિએપાઈન શામક તરીકેની તેની અસરકારકતા ગુમાવી શકે છે. શામકતાનું સર્જન કરવાની ક્વેટિએપાઈનની ક્ષમતાનો આધાર તેના ડોઝના પ્રમાણ પર રહેલો છે. ઊંચા ડોઝ (300 મિલિગ્રામ - 900 મિલિગ્રામ)નો ઉપયોગ સામાન્ય રીતે એન્ટિસાયકોટિક તરીકે થાય છે, જ્યારે કે નીચા ડોઝ (25 મિલિગ્રામ - 200 મિલિગ્રામ) શામક અસર માટે વપરાય છે, દા.ત. જો દર્દી 300 મિલિગ્રામ લે તો તેને દવાની એન્ટિસાયકોટિક અસરનો લાભ મળવાની શક્યતા વધારે છે, પરંતુ જો ડોઝનું પ્રમાણ ઘટાડીને 100 મિલિગ્રામ કરવામાં આવે તો તે દર્દીની લાગણીઓને 300 મિલિગ્રામ કરતાં વધારે શામક બનાવશે, કારણ કે ઓછા ડોઝમાં તે મુખ્યત્વે શામક તરીકે કામ કરે છે.
એપ્લિવેન્સેરિન એ એન્ટિસાકોટિક્સ જેવી વ્યવસ્થા ધરાવતી પરિક્ષણ દવા છે, પરંતુ સંભવતઃ તેની આડઅસરો ઓછી છે.
અન્ય પદાર્થો
[ફેરફાર કરો]અનિદ્રાના કેટલાક દર્દીઓ વેલેરિઅન, કેમોમાઈલ, લવંડર, હોપ્સ, અને પેશન-ફ્લાવર જેવી જડીબુટીઓનો ઉપયોગ કરે છે. વેલેરીઅન પર અનેક અભ્યાસો થયા છે અને તે સંયમી અસર ધરાવતી જણાઈ છે.[૪૧][૪૨][૪૩] અનિદ્રામાં ગાંજો પણ અસરકારક ઉપચાર સાબિત થયો છે. [૪૪]
પોલીયુરિયાના કારણે અડધી રાત્રે જાગી જવાનું અથવા દારુના સેવનથી થતી હેંગઓવર જેવી અસરો સામાન્ય છે અને તેના કારણે સવારમાં વ્યક્તિ નશાયુક્ત સ્થિતિ અનુભવી શકે છે.
અનિદ્રા એ મેગ્નેશિયમની ઉણપ, અથવા ઓછા મેગ્નેશિયમ સ્તરનું લક્ષણ હોઈ શકે છે, પરંતુ આ હજુ સુધી સાબિત થયું નથી. મેગ્નેશિયમના પર્યાપ્ત પ્રવેશ વગર મેગ્નેશિયમ ધરાવતો પૌષ્ટિક ખોરાક વ્યક્તિને ઊંઘ સુધારવામાં મદદ કરી શકે છે.[૪૫]
આ પણ જુઓ
[ફેરફાર કરો]- ઊંઘ
- ઊંઘ ગેરવ્યવસ્થા
- ઘાતક પારિવારિક અનિદ્રા
- ઊંઘનો અબાવ
- વિલંબિથ ઊંઘના તબક્કાના લક્ષણ
- એક્ટિગ્રાફી
- થાઈ ન્ગોક, વિયેટનામના અનિદ્રાના દર્દીએ 33 વર્ષ સુધી જાગતા રહેવાનો દાવો કર્યો હતો
- અલ હેર્પિન, અમેરિકન અનિદ્રાનો દર્દી, "ક્યારેય નહિ ઊંઘનાર વ્યક્તિ" તરીકે જાણીતો છે
સંદર્ભો
[ફેરફાર કરો]- ↑ Rowley, James A. (September 7, 2005). "Insomnia". eMedicine from WebMD. મેળવેલ 2008-08-04.
That insomnia is a symptom, not a disease, is important to note; ...
Unknown parameter|coauthors=ignored (|author=suggested) (મદદ)[આપેલ સંદર્ભમાં નથી] - ↑ "WHO technical meeting on sleep and health" (pdf). મૂળ સંગ્રહિત (PDF) માંથી 2009-03-18 પર સંગ્રહિત. મેળવેલ 2009-01-25. "Dyssomnias" (pdf). WHO. પૃષ્ઠ 7–11. મેળવેલ 2009-01-25.
- ↑ "Brain Basics: Understanding Sleep: National Institute of Neurological Disorders and Stroke (NINDS)". મૂળ માંથી 2007-10-11 પર સંગ્રહિત. મેળવેલ 2007-12-16.
- ↑ "Several Sleep Disorders Reflect Gender Differences". મેળવેલ 2008-09-05.
- ↑ ૫.૦ ૫.૧ Roth, Thomas (2004-02-25). "Insomnia: Epidemiology, characteristics, and consequences". Clinical Cornerstone. 5 (3): 5–15. doi:10.1016/S1098-3597(03)90031-7. Unknown parameter
|coauthors=ignored (|author=suggested) (મદદ);|access-date=requires|url=(મદદ) - ↑ "Insomnia - sleeplessness, chronic insomnia, acute insomnia, mental ..." driectoryM articles. મૂળ માંથી 2008-03-29 પર સંગ્રહિત. મેળવેલ 2008-04-29.
- ↑ ઈદવા - ઊંઘની ગેરવ્યવસ્થાઓ : કર્લી એલ બોન્ડ્સ, MD દ્વારા લેખ
- ↑ Lawrence KR, Adra M, Keir C (2006). "Hypoglycemia-induced anoxic brain injury possibly associated with levofloxacin". J. Infect. 52 (6): e177–80. doi:10.1016/j.jinf.2005.08.024. PMID 16269178. Unknown parameter
|month=ignored (મદદ)CS1 maint: multiple names: authors list (link) - ↑ Douma, S.L, Husband, C., O’Donnell, M.E., Barwin, B.N., Woodend A.K. (2005). "Estrogen-related Mood Disorders Reproductive Life Cycle Factors". Advances in Nursing Science. 28 (4): 364–375. PMID 16292022.CS1 maint: multiple names: authors list (link)
- ↑ Lasiuk, GC and Hegadoren, KM (2007). "The Effects of Estradiol on Central Serotonergic Systems and Its Relationship to Mood in Women". Biological Research for Nursing (2007),. 9 (2): 147–160. doi:10.1177/1099800407305600. PMID 17909167.CS1 maint: extra punctuation (link) CS1 maint: multiple names: authors list (link)
- ↑ ૧૧.૦ ૧૧.૧ Mendelson WB (2008). "New Research on Insomnia: Sleep Disorders May Precede or Exacerbate Psychiatric Conditions". Psychiatric Times. 25 (7).
- ↑ અમેરિકન ફેમિલિ ફિઝિશિયન: ક્રોનિક ઈનસોમ્નિયા: એ પ્રેક્ટિકલ રીવ્યુ
- ↑ ૧૩.૦ ૧૩.૧ "2002 Sleep in America Poll". National Sleep Foundation. મૂળ માંથી 2008-06-14 પર સંગ્રહિત. મેળવેલ 2008-08-13.
- ↑ Kripke DF, Garfinkel L, Wingard DL, Klauber MR, Marler MR (2002). "Mortality associated with sleep duration and insomnia". Arch. Gen. Psychiatry. 59 (2): 131–6. PMID 11825133. Unknown parameter
|month=ignored (મદદ)CS1 maint: multiple names: authors list (link) - ↑ Sleep issues in Parkinson’s disease. Neurology. 2005. પૃષ્ઠ 64, S12–20. Unknown parameter
|coauthors=ignored (|author=suggested) (મદદ); Unknown parameter|accessyear=ignored (|access-date=suggested) (મદદ); Unknown parameter|accessmonth=ignored (|access-date=suggested) (મદદ) - ↑ Wortelboer U, Cohrs S, Rodenbeck A, Rüther E (2002). "Tolerability of hypnosedatives in older patients". Drugs Aging. 19 (7): 529–39. doi:10.2165/00002512-200219070-00006. PMID 12182689.CS1 maint: multiple names: authors list (link)
- ↑ Flamer HE (1995). "Sleep problems". Med. J. Aust. 162 (11): 603–7. PMID 7791648. Unknown parameter
|month=ignored (મદદ) - ↑ Kirkwood CK (1999). "Management of insomnia". J Am Pharm Assoc. 39 (5): 688–96, quiz 713–4. PMID 10533351.
- ↑ Jacobs, Gregg (September 27, 2004). "Cognitive Behavior Therapy and Pharmacotherapy for Insomnia: A Randomized Controlled Trial and Direct Comparison". Archives of Internal Medicine. 164 (17): 1888–1896. doi:10.1001/archinte.164.17.1888. PMID 15451764. Unknown parameter
|coauthors=ignored (|author=suggested) (મદદ) - ↑ Morin, C. M. (1999). "Behavioral and Pharmacological Therapies for Late-Life Insomnia: A Randomized Controlled Trial". JAMA the Journal of the American Medical Association. 281: 991. doi:10.1001/jama.281.11.991. PMID 10086433.
- ↑ KARL E. MILLER, M.D. (2005). "Cognitive Behavior Therapy vs. Pharmacotherapy for Insomnia". American Family Physician. Unknown parameter
|month=ignored (મદદ) - ↑ Glass J, Lanctôt KL, Herrmann N, Sproule BA, Busto UE (2005). "Sedative hypnotics in older people with insomnia: meta-analysis of risks and benefits". BMJ. 331 (7526): 1169. doi:10.1136/bmj.38623.768588.47. PMC 1285093. PMID 16284208. Unknown parameter
|month=ignored (મદદ)CS1 maint: multiple names: authors list (link) - ↑ ૨૩.૦ ૨૩.૧ ૨૩.૨ Buscemi N, Vandermeer B, Friesen C, Bialy L, Tubman M, Ospina M, Klassen TP, Witmans M. (2007). "The efficacy and safety of drug treatments for chronic insomnia in adults: a meta-analysis of RCTs". J Gen Intern Med. 22 (9): 1335–1350. doi:10.1007/s11606-007-0251-z. PMID 17619935. Unknown parameter
|month=ignored (મદદ)CS1 maint: multiple names: authors list (link) - ↑ Ohayon MM, Caulet M (1995). "Insomnia and psychotropic drug consumption". Prog. Neuropsychopharmacol. Biol. Psychiatry. 19 (3): 421–31. doi:10.1016/0278-5846(94)00023-B. PMID 7624493. Unknown parameter
|month=ignored (મદદ) - ↑ "What's wrong with prescribing hypnotics?". Drug Ther Bull. 42 (12): 89–93. 2004. doi:10.1136/dtb.2004.421289. PMID 15587763. મૂળ માંથી 2010-01-23 પર સંગ્રહિત. મેળવેલ 2009-12-17. Unknown parameter
|month=ignored (મદદ) - ↑ Tsoi, Wf (1991). "Insomnia: drug treatment". Annals of the Academy of Medicine, Singapore. 20 (2): 269–72. ISSN 0304-4602. PMID 1679317. Unknown parameter
|month=ignored (મદદ) - ↑ Montplaisir J (2000). "Treatment of primary insomnia" (PDF). CMAJ. 163 (4): 389–91. PMC 80369. PMID 10976252. Unknown parameter
|month=ignored (મદદ)[હંમેશ માટે મૃત કડી] - ↑ WHO (2006). "World Health Organisation - Assessment of Zopiclone" (PDF). who.int. CS1 maint: discouraged parameter (link)
- ↑ Rowlett JK, Woolverton WL (1996). "Assessment of benzodiazepine receptor heterogeneity in vivo: apparent pA2 and pKB analyses from behavioral studies" (PDF). Psychopharmacology (Berl.). 128 (1): 1–16. doi:10.1007/s002130050103. PMID 8944400. Unknown parameter
|month=ignored (મદદ)[હંમેશ માટે મૃત કડી] - ↑ Noguchi H (2004). "Electroencephalographic properties of zaleplon, a non-benzodiazepine sedative/hypnotic, in rats". J Pharmacol Sci. 94 (3): 246–51. doi:10.1254/jphs.94.246. PMID 15037809. મૂળ (pdf) માંથી 2008-12-11 પર સંગ્રહિત. મેળવેલ 2009-12-17. Unknown parameter
|coauthors=ignored (|author=suggested) (મદદ); Unknown parameter|month=ignored (મદદ) - ↑ Bertschy G, Ragama-Pardos E, Muscionico M; et al. (2005). "Trazodone addition for insomnia in venlafaxine-treated, depressed inpatients: a semi-naturalistic study". Pharmacol. Res. 51 (1): 79–84. doi:10.1016/j.phrs.2004.06.007. PMID 15519538. Unknown parameter
|month=ignored (મદદ); Explicit use of et al. in:|author=(મદદ)CS1 maint: multiple names: authors list (link) - ↑ Winokur A, DeMartinis NA 3rd, McNally DP, Gary EM, Cormier JL, Gary KA. ; et al. "Comparative effects of mirtazapine and fluoxetine on sleep physiology measures in patients with major depression and insomnia". J Clin Psychiatry year=2003. Unknown parameter
|month=ignored (મદદ); Missing pipe in:|journal=(મદદ); Explicit use of et al. in:|author=(મદદ)CS1 maint: multiple names: authors list (link) - ↑ Schittecatte M, Dumont F, Machowski R, Cornil C, Lavergne F, Wilmotte J ; et al. "Effects of mirtazapine on sleep polygraphic variables in major depression". Neuropsychobiology year=2002 url=http://www.ncbi.nlm.nih.gov/pubmed/12566938?ordinalpos=62&itool=EntrezSystem2.PEntrez.Pubmed.Pubmed_ResultsPanel.Pubmed_DefaultReportPanel.Pubmed_RVDocSum. Missing pipe in:
|journal=(મદદ); Explicit use of et al. in:|author=(મદદ)CS1 maint: multiple names: authors list (link) - ↑ Paul MA, Gray G, Sardana TM, Pigeau RA (2004). "Melatonin and zopiclone as facilitators of early circadian sleep in operational air transport crews". Aviat Space Environ Med. 75 (5): 439–43. PMID 15152897. Unknown parameter
|month=ignored (મદદ)CS1 maint: multiple names: authors list (link) - ↑ Paul MA, Gray G, Kenny G, Pigeau RA (2003). "Impact of melatonin, zaleplon, zopiclone, and temazepam on psychomotor performance". Aviat Space Environ Med. 74 (12): 1263–70. PMID 14692469. Unknown parameter
|month=ignored (મદદ)CS1 maint: multiple names: authors list (link) - ↑ Zhdanova IV, Tucci V (2003). "Melatonin, Circadian Rhythms, and Sleep". Curr Treat Options Neurol. 5 (3): 225–229. doi:10.1007/s11940-003-0013-0. PMID 12670411. મૂળ ([મૃત કડી] – Scholar search) માંથી 2021-02-25 પર સંગ્રહિત. મેળવેલ 2009-12-17. Unknown parameter
|month=ignored (મદદ) - ↑ Rajaratnam, SMW (2 December 2008). "Melatonin agonist tasimelteon (VEC-162) for transient insomnia after sleep-time shift: two randomised controlled multicentre trials". Lancet. 373: 482. doi:10.1016/S0140-6736(08)61812-7. Unknown parameter
|coauthors=ignored (|author=suggested) (મદદ) - ↑ Zammit G, Erman M, Wang-Weigand S, Sainati S, Zhang J, Roth T (2007). "Evaluation of the efficacy and safety of ramelteon in subjects with chronic insomnia". J Clin Sleep Med. 3 (5): 495–504. PMC 1978328. PMID 17803013. Unknown parameter
|month=ignored (મદદ)CS1 maint: multiple names: authors list (link) - ↑ મોર્ટન વોલ્કર, DPM - ધી રીસ્ટોરેશન ઓફ એલ-ટ્રીપ્ટોફેન વિથ ઈટ્સ ન્યુમેરસ ફિઝિયોલોજિકલ બેનિફિક્ટસ સંગ્રહિત ૨૦૦૮-૧૦-૧૧ ના રોજ વેબેક મશિન(The Restoration of L-Tryptophan with Its Numerous Physiological Benefits)
- ↑ Tokunaga S (2007). "Effects of some H1-antagonists on the sleep-wake cycle in sleep-disturbed rats" (pdf). J Pharmacol Sci. 103 (2): 201–6. doi:10.1254/jphs.FP0061173. PMID 17287588. Unknown parameter
|month=ignored (મદદ); Unknown parameter|coauthors=ignored (|author=suggested) (મદદ) - ↑ Donath F, Quispe S, Diefenbach K, Maurer A, Fietze I, Roots I (2000). "Critical evaluation of the effect of valerian extract on sleep structure and sleep quality". Pharmacopsychiatry. 33 (2): 47–53. doi:10.1055/s-2000-7972. PMID 10761819.CS1 maint: multiple names: authors list (link)
- ↑ Morin CM, Koetter U, Bastien C, Ware JC, Wooten V (2005). "Valerian-hops combination and diphenhydramine for treating insomnia: a randomized placebo-controlled clinical trial". Sleep. 28 (11): 1465–71. PMID 16335333.CS1 maint: multiple names: authors list (link)
- ↑ Meolie AL, Rosen C, Kristo D; et al. (2005). "Oral nonprescription treatment for insomnia: an evaluation of products with limited evidence". Journal of clinical sleep medicine : JCSM : official publication of the American Academy of Sleep Medicine. 1 (2): 173–87. PMID 17561634. Explicit use of et al. in:
|author=(મદદ)CS1 maint: multiple names: authors list (link) - ↑ "http://www.cannabis.net/medical-marijuana/pot-docs.html". મૂળ માંથી 2010-02-11 પર સંગ્રહિત. મેળવેલ 2009-12-17. External link in
|title=(મદદ) - ↑ Hornyak M, Voderholzer U, Hohagen F, Berger M, Riemann D (1998). "Magnesium therapy for periodic leg movements-related insomnia and restless legs syndrome: an open pilot study". Sleep. 21 (5): 501–5. PMID 9703590.CS1 maint: multiple names: authors list (link)
